Fundamentos da propedêutica por imagem da mama - Terceiro ano da medicina
Autor: Prof. Dr. Rodrigo Menezes Jales
Nessa aula descrevemos as principais indicações e a técnica dos exames de imagem indicados na propedêutica mamária: Mamografia, Ultrassonografia e Ressonância Magnética.
Mamografia
1-Principais indicações
- rastreamento de mulheres com risco habitual para o câncer de mama (mamografia de rastreamento).
- classificação quanto ao risco de malignidade (categoria BI-RADS) das lesões identificadas na mamografia de rastreamento ou pela palpação (mamografia diagnóstica).
- guiar procedimentos percutâneos de boópsia ou localização for fio, através da estereotaxia.
A mamografia é a única modalidade de rastreamento populacional para o de câncer de mama que comprovadamente reduz a mortalidade por câncer de mama. A redução da mortalidade atribuída ao rastreamento mamográfico organizado é de cerca de 15%. No rastreamento organizado ocorre a convocação e a vigilância das mulheres rastreadas. No Brasil, o Sistema Único de Saúde (SUS) adota o modelo de rastreamento oportunístico, no qual as mulheres são avaliadas apenas se procuram espontaneamente o sistema de saúde. Não há comprovação de redução de mortalidade relacionada ao câncer de mama no rastreamento oportunístico.
Segundo as diretrizes do Instituto Nacional do Câncer (INCA) publicadas em 2015, as mulheres com risco de mama habitual devem ser rastreadas pela mamografia a cada 2 anos (bienal) entre os 50 e os 69 anos. Essa msma diretriz orienta que mamografias realizadas entre os 40 e os 50 anos causam mais danos na forma de falsos positivos ou achados irrelevantes, do que benefício. Não há um consenso a respeito da peridiocidade da mamografia no rastreamento. Outras instituições, como por exemplo o Colégio Brasileiro de Radiologia, recomendam o rastreamento anual a partir dos 40 anos.
2- Técnica do exame
A mamografia é realizada no mamógrafo, que é aparelho de raio-x desenvolvido desde a década de 1950 especificamente para a avaliação das mamas.
![]()
Figura 1 - Principais componentes do mamógrafo analógico / CR. Nessas tecnologias os fillmes ou as placas de imagem precisam ser revelados ou digitalizadas, respectivamente, para a obtenção das imagens.
RX = Raio-X; MGC = mamografia convencional; CR = Computing Radiology.
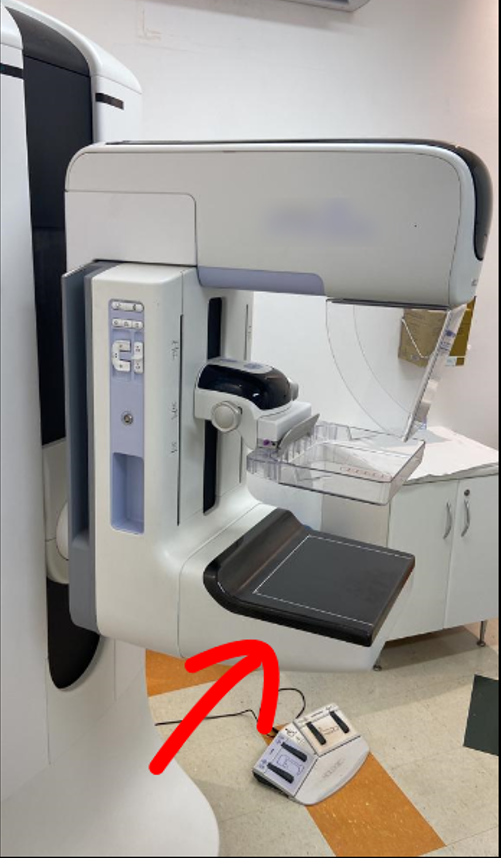
Figura 2 - Mamógrafo digital (DR = Digital Radiology). Nessa tecnologia, a radiação é convertida diretamente na imagem através do detector digital (seta vermelha). Assim a tecnologia DR também é conhecida como radiologia direta.
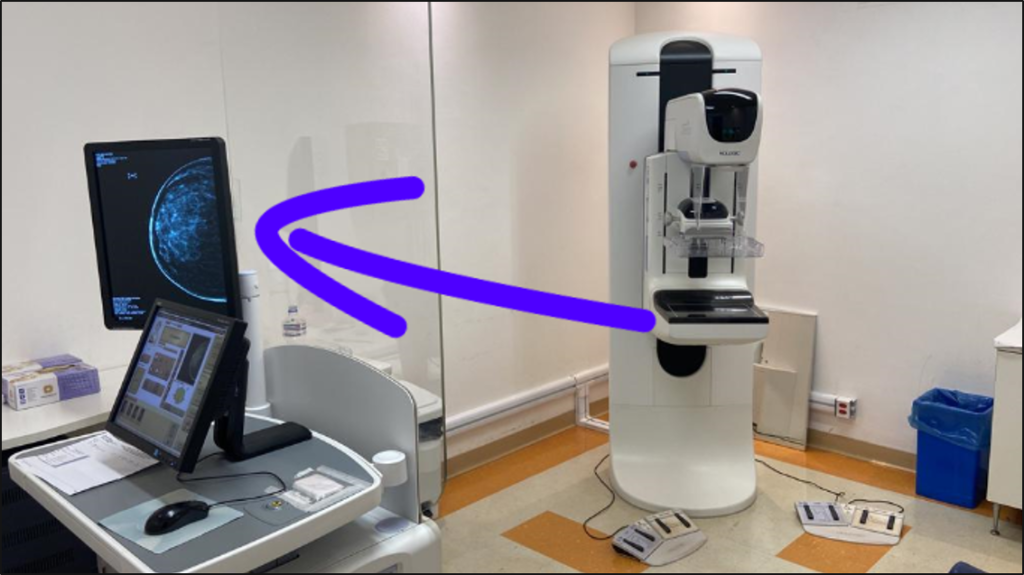
Figura 3- As imagens são acessíveis em poucos segundos no console, dentro da sala de exames, possibilitando a imediata interpretação do posicionamento pelo técnico de radiologia ou de alguma alteração pelo médico.
3- Posicionamento e técnica radiológica.
Na modadlidade de rastreamento o exame é realizada em 2 incidências ortogonais em cada mama, as incidências mediolateral-oblíqua (MLO) e a incidência craniocaudal (CC). A incidência MLO é responsável pela exposição da maior parte do parênquima fibroglandular, incluíndo os quadrantes laterais, onde ocorrem a maior parte das neoplasia malignas das mamas. Os principais objetivos para a inclusão da incidência craniocaudal na rotina do rastreamento mamográfico são:
- confirmar ou descartar achados da incidência MLO. Alterações que se repetem em duas incidências ortogonais costumam existir e não serem atribuídas a sobreposição do parênquima fibroglandular ou a artefatos.
- caracterizar os achados como laterais ou mediais. Através da incidência MLO só é possível determinar se as lesões são superiores ou inferiores.
- expor adequadamente os quadrantes mediais, que podem não ser adequadamente expostos na incidência MLO. A pequena espessura da mama nos quadrantes mediais dificulta a compressão e a exposição na MLO.
Para que a mamografia detecte lesões iniciais é fundamental que o posicionamento das mamas e atécnica radiológica sejam realizados adequadamente. As lesões mamárias não podem ser diagnosticadas se elas não forem expostas ou se a técnica utilizada não permitirem a sua identificação. Assim, a primeira conduta do técnico de radiologia deve ser a validação do posicionamento e da técnivca em cada incidência. Exames fora dos padrões devem ser repetidos.
3.1. Posicionamento
Posicionamento na incidência mediolateral-oblíqua (MLO)
![]()
Figura4 - A incedência MLO realizada com o posicionamento adequado deve mostar a papila perfilada (A); o músculo peitoral maior identificado na linha retropapilar (B) e o sulco inframamário (C).
Posicionamento na incidência craniocaudal (CC)
![]()
Figura 5 - A incidência CC privilegia os quadrantes mediais. Os critérios para o bom posicionamento da incidência CC são a papila centrada e perfilada (A) e a identificação da gordura retroglandular nos quadrantes central e medial.
3.2. Técnica radiológica
A identificação de lesões mamárias em estágio inicial depende do contraste entre a lesão e o plano de fundo. O alto contraste necessário na mamografia é obtido pela técnica de baixa kilovoltagem (Kv) e alta miliamperagem (mA). As principais justificativas para a compressão da mama através do compressor do mamógrafoa é a dissociação das estruturas; a diminuição da radiação espalhada, que diminui o contraste e a resolução da mamografia; e dificulta a movimentação da mama durante a exposição, o que garante melhor nitidez aos achados.
![]()
Figura 6- A mamografia deve fornecer imagens com alto contraste, que mostra menos tons de cinza, ;alta resolução e nitidez adequada. Em outras aplicações, como o raio-X de tórax, os exames são realizados com técnicas de baixo contraste, a qual fornece imagens em múltiplos tons de cinza.
4. Anatomia radiológica
As figuras a seguir mostram mamografias da mama direita nas incidência MLO e CC. Através delas é possível identificar a papila, o parênquima fibroglandular entre as gorduras pré-glandular (subcutâneo) e retro-glandular. A linha densa da pele é bem visibilizada nas duas incidências, o que só é possível através dos algorítimos da tecnologia digital (CR ou DR). Na mamografia convencional (analógica) a linha da pele não é individualizada, quando normal.Também são visíveis os músculos peitorais maior e menor. Não é necessária, nem indicada a exposição do músculo peitoral menor, mas ele pode aparecer esporadicamente nas mamografias MLO. Veja que os lindfonodos axilares não são bem avaliados e nem aparecem nessa mamografia. A avaliação dos linfonodos axilares è realizada principalmente pelo exame clínico e pela ultrassonografia. É possível identificar um nódulo circunscrito nos quadrantes inferiores.
![]() Figura 7- Anatomia radiológica de mamografia na incidência MLO da mama direita.
Figura 7- Anatomia radiológica de mamografia na incidência MLO da mama direita.
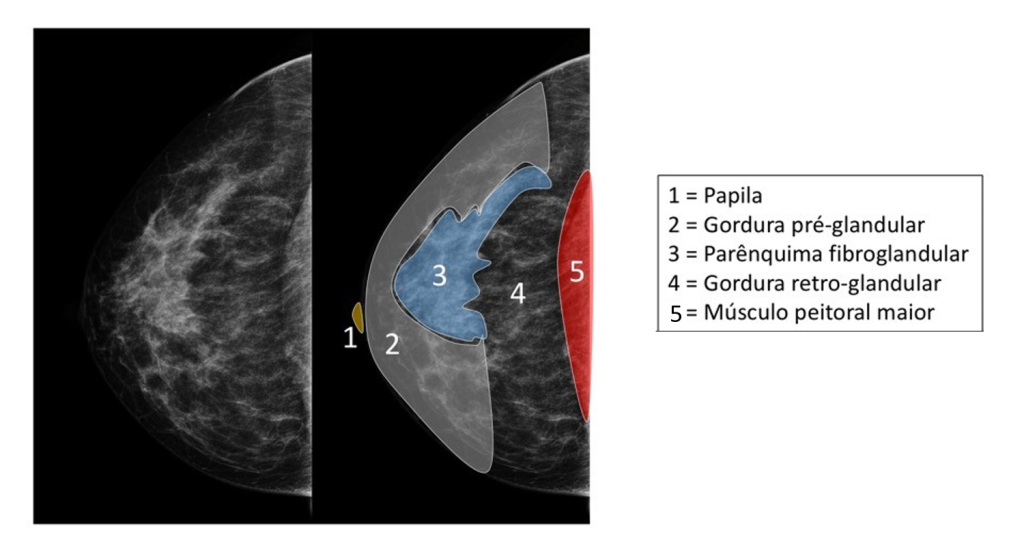
Figura - 8 Anatomia radiológica de mamografia na incidência CC da mama direita.
5- Densidade mamária e desemenho da mamografia
O câncer de mama apresenta densidade radiográfica semelhante ao parênquima fibroglandular, o que dificulta o diagnóstico em mulheres com predomínio do parênquima fibroglandular.
![]()
Figura 9 - A mamografia apresenta maior sensibilidade no diagnóstico do câncer de mama em mulheres com predomínio adiposo (A). Veja que não é dificil identificar um nódolo e avaliar a sua densidade, forma e margens. Por outro lado, o diagnóstico mamográfico de nódulos costuma ser mais difícil em mulheres com mamas,nas quais há o predomínio do parênquima fibroglandular, que pode obscurecer os nódulos (B). A seta mostra um nódulo maligno quase completamente obscurecido pelo parênquima mamário.
Os principais achados mamográficos são os nódulos, as calcificações, as distorções e as assimtrias. A maior parte das lesões malignas aparecem como nódulos. A maior parte das lesões malignas in situ aparecem como calcificações. A menor parte das lesões malignas aparecem como distorções ou assimetrias. O diagnóstico de distorções e calcificações é menos prejudicado nas mamas densas do que o diagnóstico de nódulos e assimetrias.

Figura 10- Frequência da apresentação das lesões mamárias malignas na mamografia.
Para a avaliação adequada de nódulos, distorções e assimetrias pode ser necessária a incidência mamográfica complementar compressão focal. Através dela,a força do compressor é aplicada em uma área menor da mama, aumentando a dissociação entre as estruturas e promovendo uma avaliação mais precisa da alteração nessa topografia. O restante da mama tem a avaliaçãavalaição prejudicada pela presença da estrutura do compressor e pela ausência de compressão.
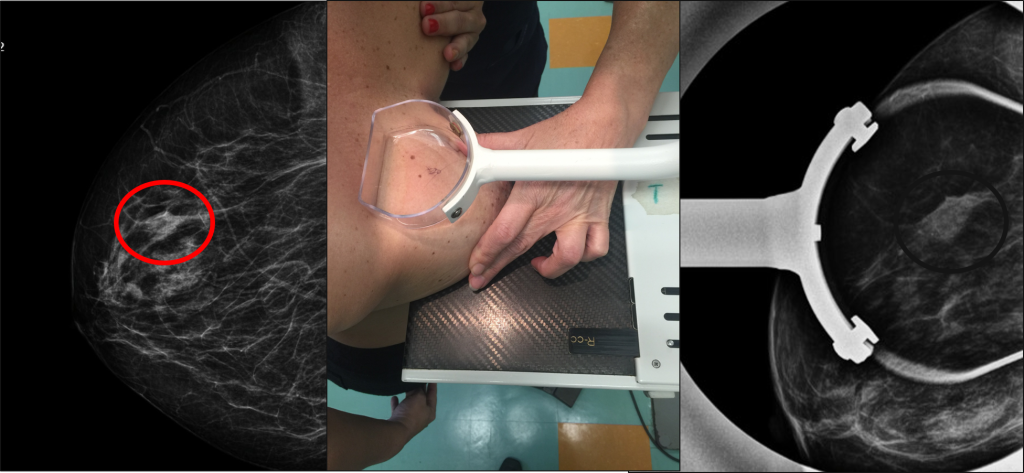
Figura 11- Exemplo no qual a incidência complementar compressão focal auxiliou na interpretação de um nódulo. A compressão foi aplicada numa área mais restrita da mama, proporcionado uma imagem mais diagnóstica..
6- Calcificações
A maioria dos carcinomas invasivos da mama, principalmemnte os carcinomas ductais, se apresentam à mamografia como nódulos. Já os carcinomas in situ são diagnosticas mais frequentemente pelas suas calcificações. A mamografia é o melhor método de imagem para identificar e classificar as calcificações mamárias, principalmente quando são realizadsa as incidências mamográficas complementares de ampliação, em perfil e craniocaudal, também conhecidas como magnificação. Nessas incidências a mama é afastada do receptor do raio-x, promovendo o aumento das suas dimensões, o que facilita a sua avaliação. As calcificações suspeitas aparecem nas duas incidências e não apresentam aspecto de depósito, na magnificação em perfil. As calcificações que se depositam no perfil são benignas, formadas por "leite de cálcio" depositado no interior de pequenos cistos.
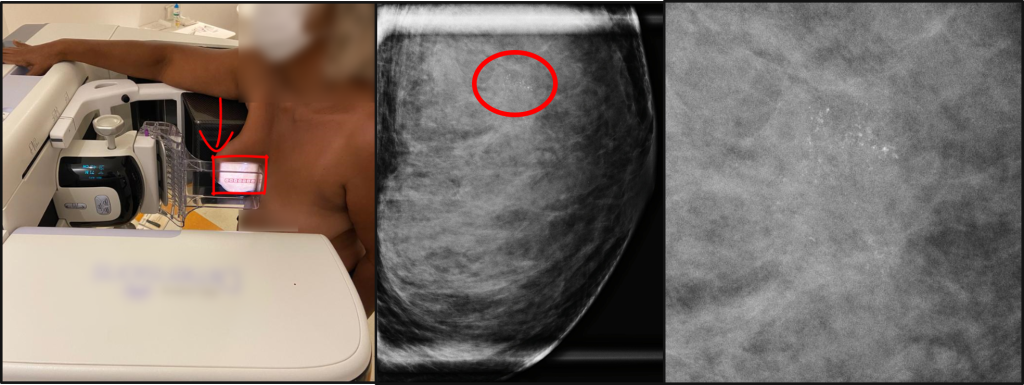
Figura 12- Incidência mamografia complementar de magnificação na incidência em perfil. A mama é afastada do receptor dos raios-X para que ocorre a magnigicação das calcificações (seta vermelha). Veja como as calcificações podem ser extremamente tênues no centro da círcunferência em vermelho. Nesse caso, a biópia confirmou trata-se de um carcinoma ductal in situ.
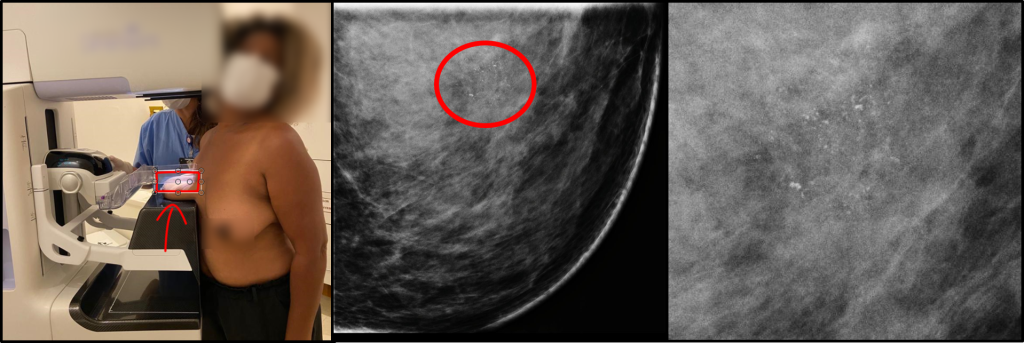
Figura 13- Incidência mamografia complementar de magnificação na incidência craniocaudal. A mama é afastada do receptor dos raios-X para que ocorre a magnigicação das calcificações (seta vermelha). Veja como as calcificações podem ser extremamente tênues no centro da círcunferência em vermelho. Nesse caso, a biópia confirmou trata-se de um carcinoma ductal in situ.
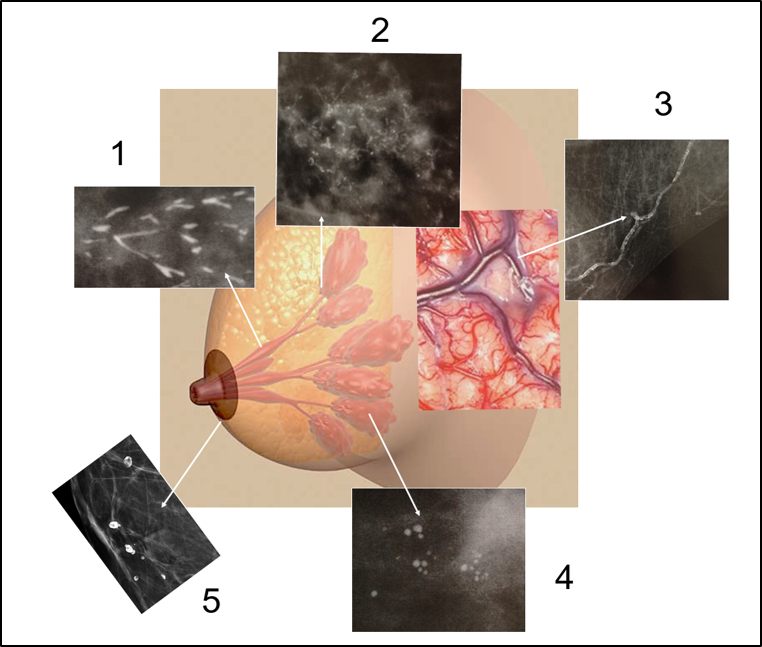
Figura 14 As diferentes estruturas anatômicas que compõem a mama podem calcificar, incluindo: 1: os ductos; 2: o parênquima mamário, a unidade ducto-lobular terminal, onde se originam a maior parte das neoplasias da mama; 3: os vasos; 4: o conteúdo dos ácinos. 5: a pele.
A classificação das calcificações quanto à sua origem e sobretudo sobre a probabilidade de malignidade depende principalmente do seu número, morfologia e distribuição. As calcificações em menor número, maiores, regulares, densas, homogêneas, com distribuição difusa ou regional tendem a ser benignas. Por outro lado, múltiplas calcificações, menores, heteroêneas, pleomórficas, ramificadas, distribuídas como grupamento, num segmento ou lineares, têm uma probabilidade maior de ser mailgnas.
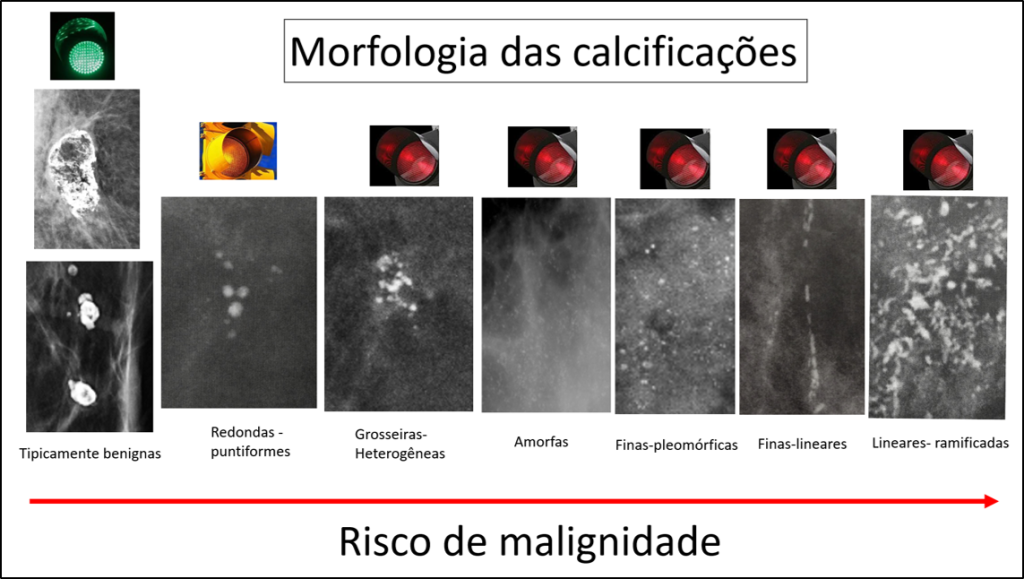
Figura 15- Risco de malignidade das calcificações segundo a sua morfologia.
7-Estereotaxia
Os achados suspeitos identificados pela mamografia podem ser avaliados de forma minimamente invasiva pela biópsia percutânea de fragmento através de um procedimento chamado estereotaxia. Através desse procedimento, uma agulha de biópsia ou um fio metálico de localização podem serinseridos exatamente nas lesões suspeitas.
Esse procedimento por utilizar radiação e ser mais disconfortável do que a ultrassonografia é reservado aos casos nos quais os achados não têm correspondente na ultrassonografia.
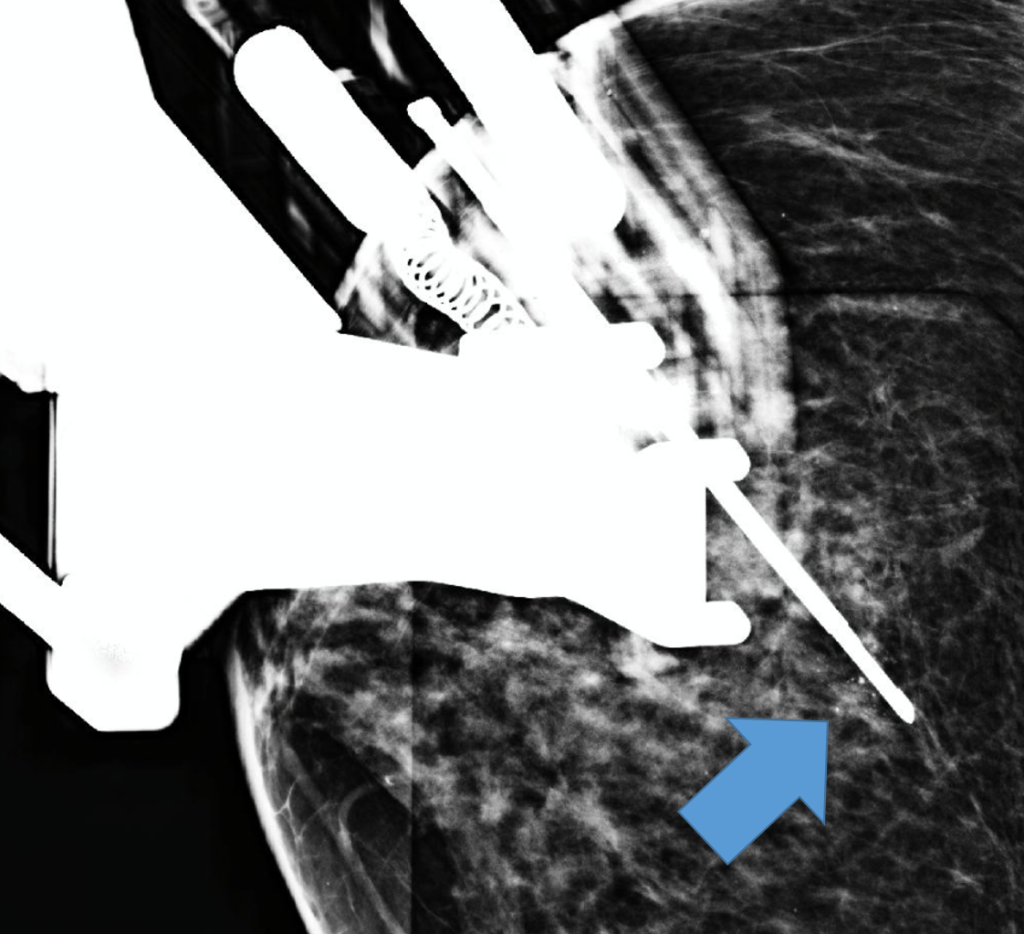
Figura 16- Estereotaxia com posicionamento adequado da agulha de biópsia em grupamento de calcilicações amorfas suspeitas. Essas calcificações não costumam ser identificadas na ultrassonografia, a não ser que apresentem um nódulo associado.
Ultrassonografia mamária
1- Principais indicações
As principais indicações da ultrassonografia mamária são:
- rastreamento complementar em mulheres com mama densa e alto risco para câncer de mama
- avaliação de nódulos palpáveis em mulheres fora da idade do rastreamento mamográfico
- análise de imagens duvidusas à mamografia.
- a ultrassonografia é o método de escolha para guiar procedimentos como a punção aspirativa por agulha fina (PAAF), a biópsia percutânea de fragmento (core) e a marcação .por fio metálico de lesões não palpáveis (agulhamento).
2-Ténica do exame
O exame é realizado com a paciente posicionada em decúbito dorsal, com as mãos atrás da cabeça. Deve ser utilizado o transdutor linear, que ao trabalhar com ondas de alta frequência e baixa amplitude fornece imagens das estruturas superficiais com alta resolução.
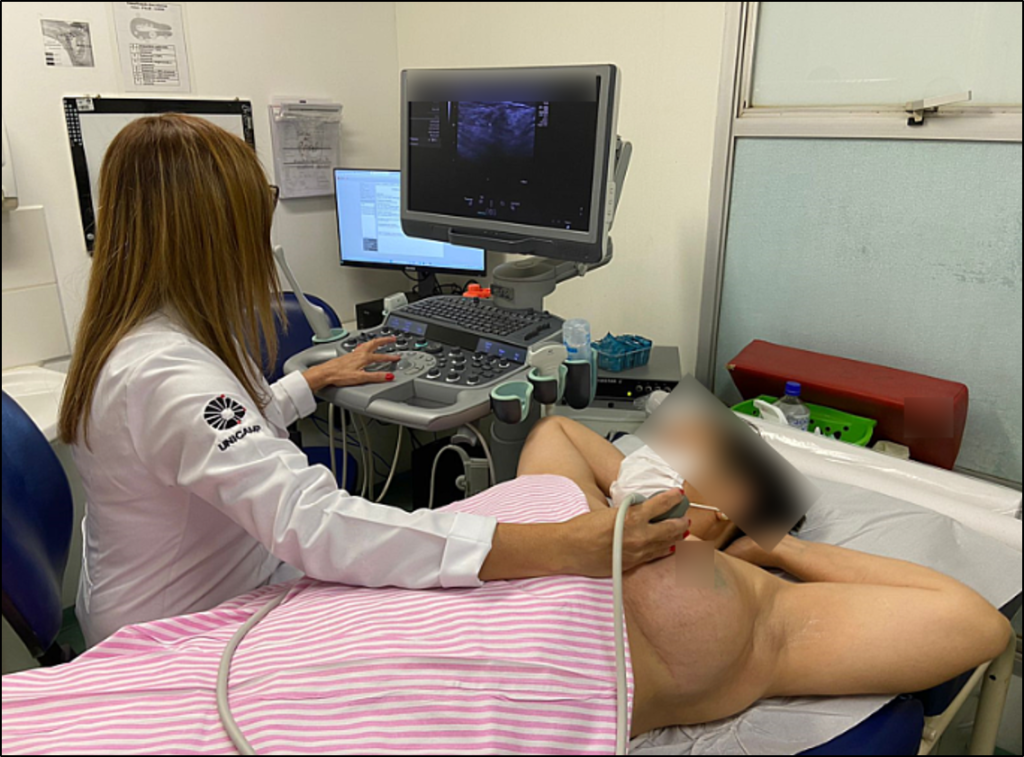
Figura 17- Técnica para a ultrassonografia da mama.
3- Anatomia ultrassonográfica
A gordura retroglandular apresenta espessura afilada à ultrassonografia devido à compressão das estruturas prufundas devido ao posicionamento da paciente e à compressão promovida pelo transdutor. Maiores detalhes sobre a sonoanatomia da mama podem ser acessados na aula ANATOMIA ULTRASSONOGRÁFICA DA MAMA
![]()
Figura 18- Anatomia mamária na ultrassonografia panorâmica.
4 -Rastreamento
O câncer de mama apresenta ecotextura hipoecoica (cinza) , enquanto o parênquima fibroglandular habitualmente é ecogênico (cinza claro). Dessa maneira, diferente da mamografia, o diagnóstico do câncer mamário por meio da ultrassonografia não é prejudicado em mulheres com predomínio do parênquima fibroglandular.
![]()
Figura 19- O diagnóstico mamográfico do câncer de mama pode ser prejudicado em mulheres com predomínio do parênquima fibroglandular (A). O nódulo e o parênquima são densos (cinza claro). O mesmo não occorre com a ultrassonografia mamária (B). O nódulo é hipoecoico (cinza escuro) , enquanto o parênquima fibroglandular é ecogênico (cinza claro).
Assim, o rastreamento de mulheres com alto risco de câncer de mama e que apresentam mamas densas à mamografia deve se complementado pela ultrassonografia. Nesse grupo de pacientes são identificados esclusivamente pela ultrassonografia cerca de 4 casos de câncer de mama a cada 10.000 pacientes (dados do Colégio Americano de Rdiologia - estudo ACRIN 6666) . Entretanto, não há consenso quanto à indicação de ultrassonografia complementar em mulheres com a mama densa à mamografia, com risco habitual para câncer de mama. Um ponto favorável à complementação ultrassonográfica do rastreamento é que a mama densa pode já pode aumentar consideravelmente o risco para câncer de mama. O principal ponto contra o rastreamento ultrassográfico complementar é o aumento de achados falsos positivos ou clinicamente irrelevantes, que geram ansiedade e procedimentos desnecessários.
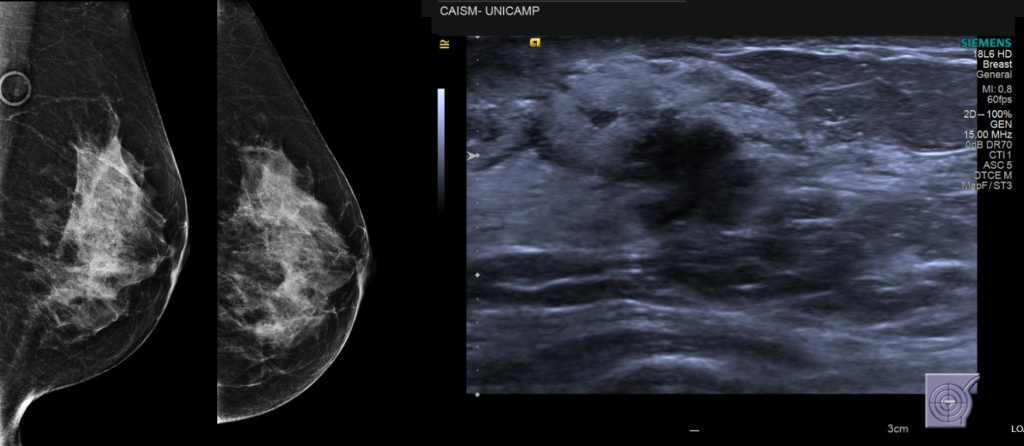
Figura 20 - Câncer de mama identificado na região retroareolar da mama esquerda em paciente com alto risco para câncer de mama. Há um nódulo hipoecoico, irregular e espiculado (BI-RADS 5), medindo cerca de 2,0 cm, não palpável, identificado apenas pela ultrassonografia. Veja que mesmo sabendo da existência do nódulo não é possível diagnosticá-lo nas incidências mediolateral oblíqua e craniocaudal da mamografia realizadas com a técnica adequada, na mesma data.
5. Avaliação complementar
Enquanto a mamografia avalia a forma, as margens e a densidade dos nódulos, a ultrassonografia avalia a forma, a margem, a ecotextura, a orientação, as características acusticas posteriores, a vascularização ao Doppler e a elasticidade dos nódulos. Dessa forma, de maneira geral, a ultrassonografia consegue detalhar melhor o achado do que a mamografia. Uma exceção importante é a avaliação das mamas operadas com esteatonecrose, situação em que os achados mamográficos costumam ser mais específicos que os ultrassonográficos.
![]()
Figura 21- Uma das principais indicações da ultrassonografia mamária é o exclarecimento de dúvidas nos exames mamográficos. Nesse exemplo está marcado por um circulo vermelho nas incidências MLO (A) e CC (B) um nódulo no quadrante súpero-lateral da mama esquerda. A margem do nódulo é obscurecida pelo parênquima fibroglandular adjacente. A ultrassonografia (C) dirigida ao achado mamográfico revelou uma imagem oval, anecoica e circunscrita, típica de um cisto simples, que é um achado tipicamente benigno.
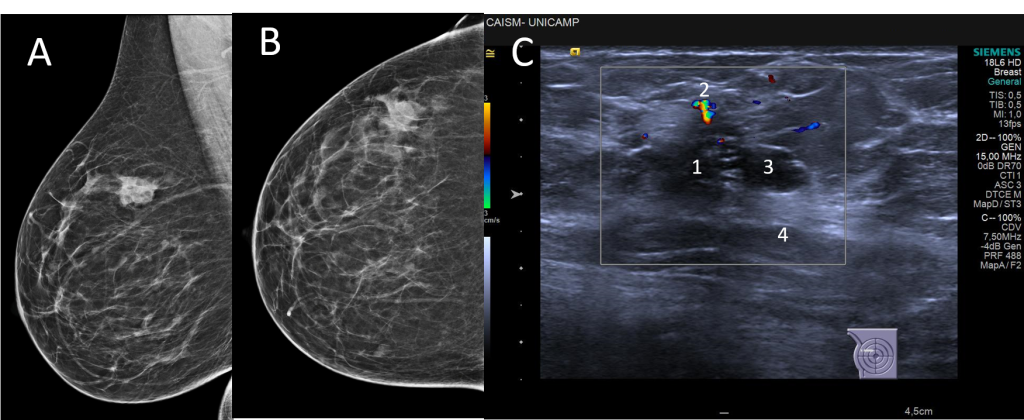 Figura 22- Nesse caso vemos na mamografia um nódulo irregular, indistinto e hiperdenso no QSL da mama direita (A= incidência mediolateral oblíqua B= incidência craniocaudal). Na ultrassonografia detalhamos melhor o nódulo como irregular, indistinto, complexo sólido-cístico, paralelo, com reforço acústico posterior e hipervascularizado ao Doppler (1= componente sólido; 2= vascularização ao Doppler colorido; 3=componente cístico, 4= reforço acústico posterior).
Figura 22- Nesse caso vemos na mamografia um nódulo irregular, indistinto e hiperdenso no QSL da mama direita (A= incidência mediolateral oblíqua B= incidência craniocaudal). Na ultrassonografia detalhamos melhor o nódulo como irregular, indistinto, complexo sólido-cístico, paralelo, com reforço acústico posterior e hipervascularizado ao Doppler (1= componente sólido; 2= vascularização ao Doppler colorido; 3=componente cístico, 4= reforço acústico posterior).
6. Guiar procedimentos percutâneos
De maneira geral, a ultrassonografia é o método de escolha para guiar procedimentos percutâneos como punções e biópsias por agulha. Entre as suas vantagens, trata-se de um exame em tempo real, sem radiação, nem contraste, confortável para a paciente e para o médico e de custo bem mais baixo do que os outros métodos de imagem.
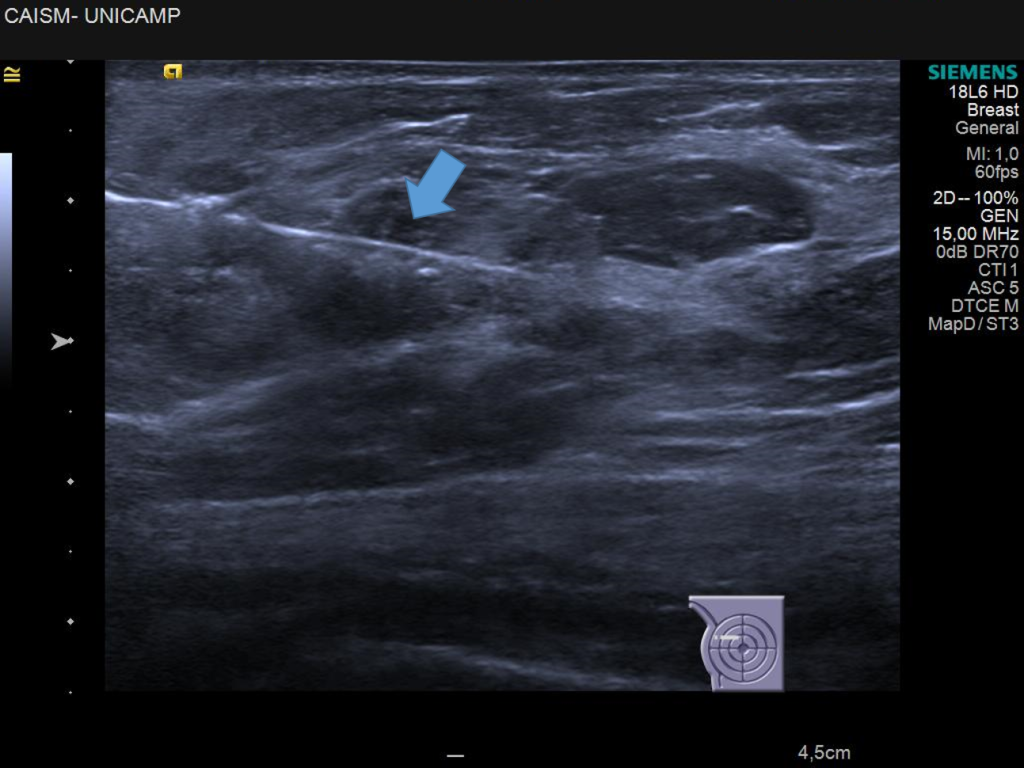
Figura 23- No mesmo caso mostrado na figura 22, a ultrassonografia permitiu que a biópsia percutânea por agulha grossa (core biopsy) priorizasse a amostra do componente sólido do nódulo, evitando a área cístiva e os vasos sanguíneos. O anatomopatologico confirmou um carcinoma ductal microinvasivo.
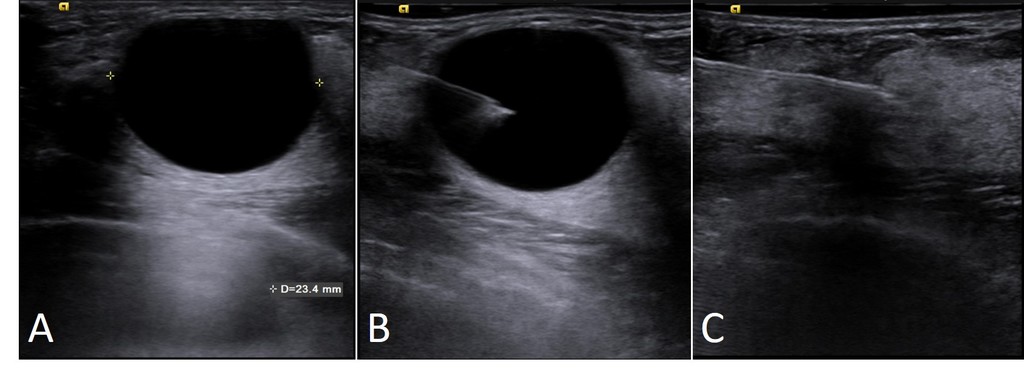
Figura 24 Punção aspirativa por agulha fina (PAAF) guiada de cisto mamário guiada pela ultrassonografia (A= Cisto simples na mama; B=posicionamento da agulha de punção; C=confirmação do esvaziamento completo do cisto pelo procedimento.
![]()
Figura 25 - Procedimento de biópsia percutânea de fragmento por agulha grossa (core biopsy) guiada pela ultrassonografia.
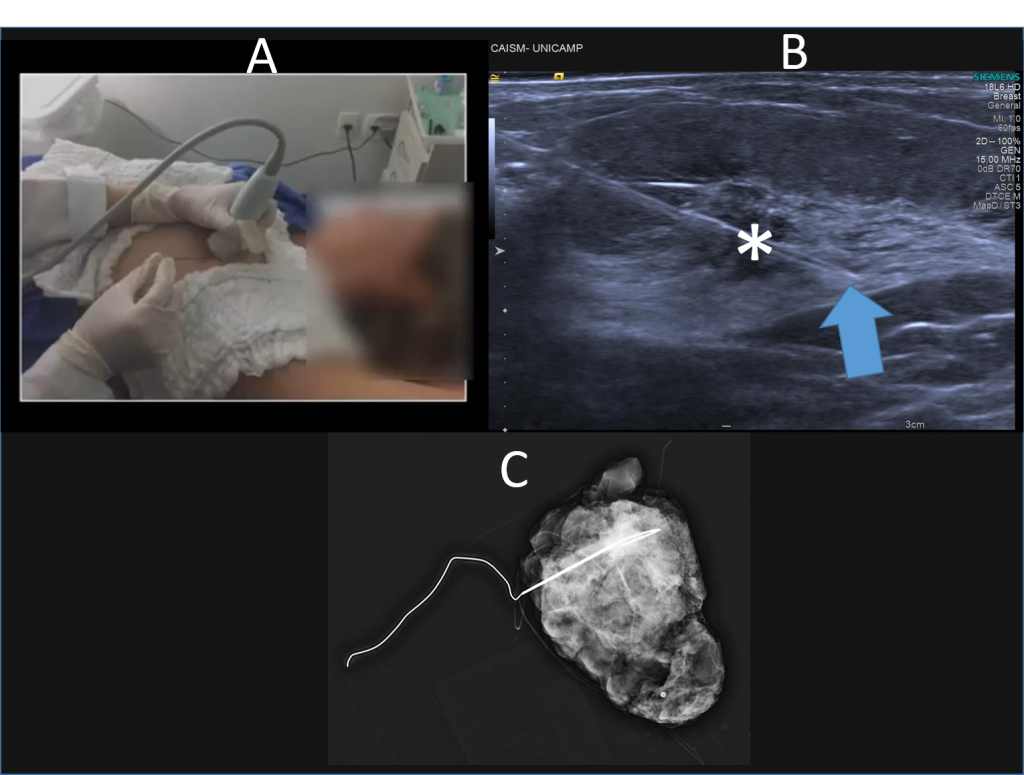
Figura 26- Posicionamento de fio metálico para localização de lesão não palpável na mama esquerda guiado pela ultrassonografia (A). Recomenda-se que a extremidade do fio (seta azul) ultrapasse o nódulo (*) para garantir a retirada de toda a lesão (B). Após a excisão do nódulo no centro cirúrgico, deve ser realizado um controle mamográfico da peça cirúrgica para a certificação de que o nódulo e todo o fio foram retirados no procedimento (C).
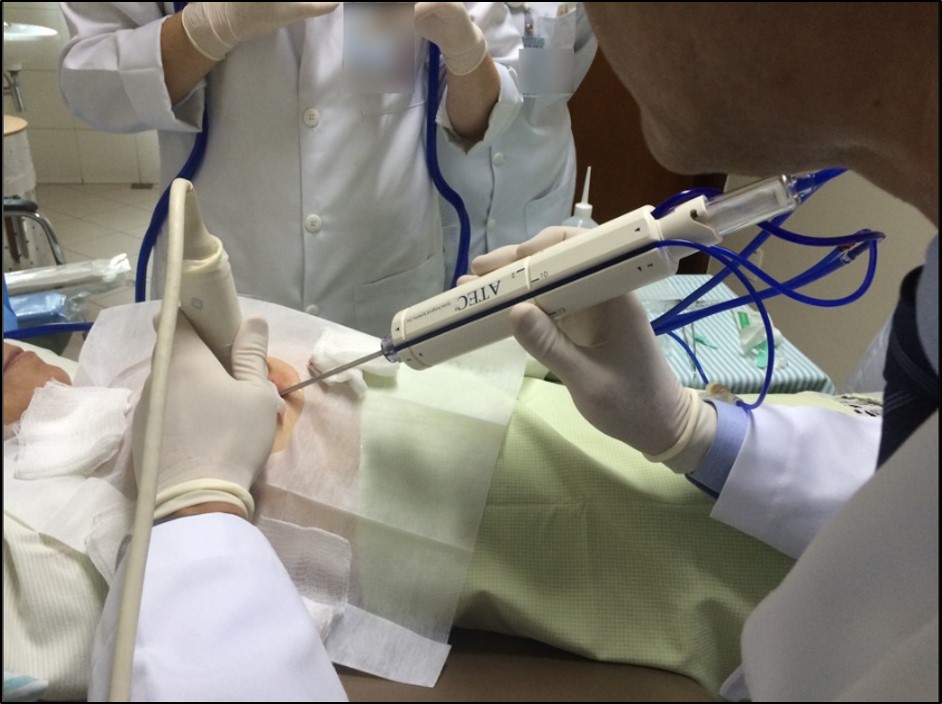
Figura 27- Biópsia percutânea por agulha grossa assistida a vácuo (mamotomia) de nódulo complexo da mama direita, guiada pela ultrassonografia. A assistência da biópsia com vácuo torna desnecessario o reposicionamento da agulha a cada fragmento retirado, garantindo a amostragem adequada de lesões pequenas ou complexas sólido císticas, predominantemente císticas.
Ressonância Magnética mamária
1- Indicações
As principais indicações da ressonância magnética das mamas são:
- Rastreamento complementar de mulheres com alto risco para câncer de mama (> 20% ao longo da vida ou 1,7% em 5 anos; mulheres com mutação do BRCA 1 ou BRCA 2 ou com parentes de primeiro com mutação comprovada; mulheres com antecedente de irradiação do tórax entre 10 e 30 anos de idade).
- Estadiamento locoregional para definição cirúrgica de pacientes com diagnóstico carcinoma lobular invasivo.
- Carcinoma oculto da mama: diagnóstico de metástase linfonodal axilar sem tumor conhecido na mama.
- Avaliação de implantes de silicone mamário quando houver dúvida clínica, mamográfica ou ultrassonográfica sobre a integridade do implante.
2- Técnica
O exame é realizado com a paciente em decúbito ventral, com as mamas pendentes dntro da bobina dedicada a exames de mama. A contraindicação mais frequente ao exame é a claustrofobia ou a impossibilidade da paciente permanecer imóvel pelo tempo do exame, entre 20 e 30 minutos. Além disso, devido ao intenso campo magnético o exame é contraindicado quando a paciente portar implantes ou próteses ferromagnéticas não removíveis, sendo as mais frequentes:
- implantes eletrônicos como marcapasso, desfibrilador cardíaco, implante coclear, neuroestimulador, bomba de insulina.
- expansores para reconstrução mamária com válvula de metal ferromagnético
- próteses de membros
Com exceção dos exames indicados apenas para a avaliação de implantes ou próteses mamárias, o exame de ressonância magnética das mamas deve ser realizado com a administração de contraste paramagnético à base de gadolínio. O contraste torna a ressonância magnética, de maneira geral, mais sensível do que a mamografia e a ultrassonografia na identificação do câncer de mama. Por outro lado a interpretação dos achados pela ressonância magnética pode, em algumas situações, ter desempenho inferior à ultrassonografia. Assim não é incomum a reavaliação dos achados da ressonância magnética pela ultrassonografia, o que chamamos de "second look" ultrassonográfico.
As reações alérgicas ao contraste gadolínio são bem mais raras do que as reações ao contraste iodado, usado nos exames de tomografia computadorizada. Entretanto, a injeção de contraste a base de gadolínio em pacientes com insuficiência renal já foi associada a uma rara doença dermatológica, a fibrose nefrogênica sistêmica. Por essa razão, o exame com contraste usualmente só é indicado em pacientes com clearence de creatinina > 30 mL/min/1,72m2.
![]()
Figura 28 - Posicionamento da paciente para a realização do exame de ressonância magnética das mamas. A paciente é colocada em decúbito ventral, com as mamas pendentes dentro da bobina dedicada a exames de mama. Durante o exame o tórax da paciente deve permanecer dentro do "corpo" do aparelho, o que pode causar claustrofobia em algumas pacientes.
3- Interpretação
Na interpretação do exame de ressonância magnética mamária é fundamental a avaliação da sequência com subtração pós contraste., na qual as imagens com hipersinal (brancas) correspondem às estruturas que captaram o contraste paramagnético. Na ressonância mamária a captação homogênea do contraste está relacionada à benignidade. Os realces heterogêos e periféricos são considerados suspeitos.
![]()
Figura 29 - Realce pós contraste homogêneo de nódulo oval e circunscrito na mama direita (seta) avaliado em imagem axial com subtração pós contraste, provavelmente benigno.
![]()
Figura 29 - Ressonãncia magnética mamária em corte axial revelando colapso do elatômero à direita (A) sugestivo de rotura do invólucro do implante intracapsular (sinal do linguini). Notar à esquerda o aspecto do implante de silicone sem alterações (B).









